三重県津市でスポーツ障害の治療なら中村整形外科皮フ科へ!
スポーツによる障害の中でも、発育期腰椎分離症(疲労骨折)は特に成長期のアスリートに多く発生し、早期の診断と治療が将来に大きく影響します。このため、当院では発育期腰椎分離症の早期発見・適切な治療に力を入れています。
腰椎分離症は、初期の段階で適切な治療を行えば骨が元通りに回復する可能性がありますが、発見が遅れると慢性化し、将来的に腰椎すべり症や慢性腰痛につながるリスクがあります。特に、スポーツを続けるためには痛みを軽減し、競技復帰をスムーズにするためのリハビリやトレーニングが重要です。
当院では、MRIを用いた正確な診断と、保存療法(装具療法・運動療法)、必要に応じた専門的なリハビリ指導を行い、選手の将来を見据えた治療を提供しています。スポーツを続けたい方や、長期的な健康を考えた治療を希望される方は、ぜひご相談ください。
腰椎分離症(疲労骨折)
病態
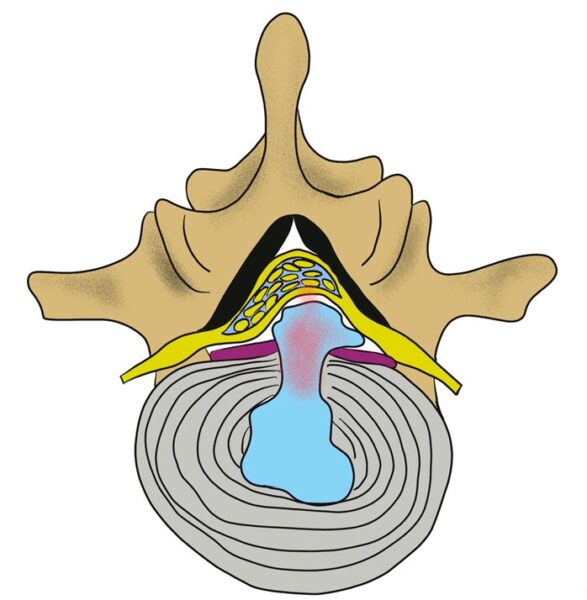
主に成長期(特にスポーツを行う10〜15歳)の子どもに多く見られる腰椎(特に第5腰椎が90%を占める)の疲労骨折です。この疾患は、腰椎の後方にある椎弓(ついきゅう)という部分が繰り返しのストレスによって損傷し、最終的に骨が分離してしまうことが特徴です。
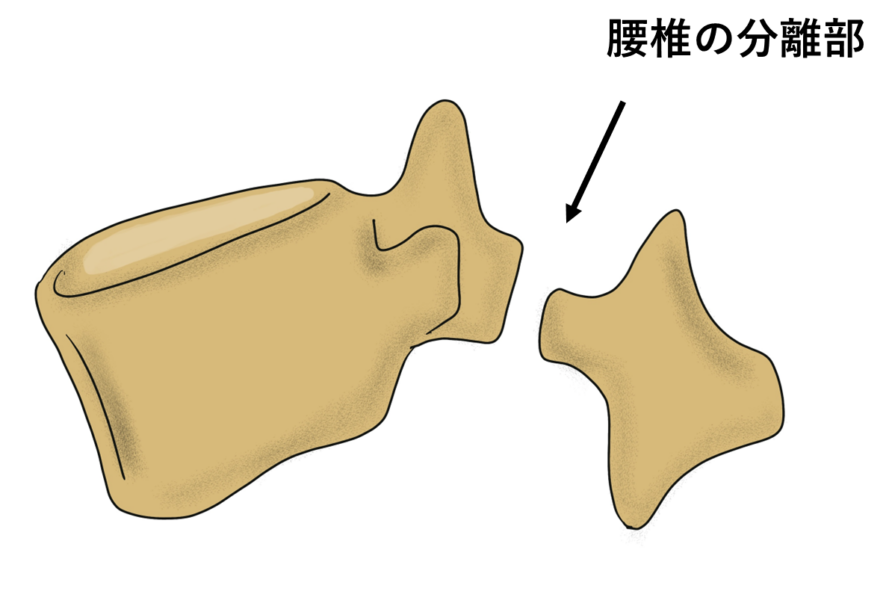
診断
腰椎分離症を調べるためには、レントゲン、CT、MRIの3つの検査があります。
- レントゲン → 骨の形を見る基本の検査。でも、初期の分離症は映りにくい。
- CT → 骨の詳しい形は分かるけれど、炎症や神経の状態は分からない。
- MRI → 骨の炎症(骨髄浮腫)を見つけられるので、早期診断に最適!
特に、分離症を早く見つけることで、適切な治療をすれば骨がくっつく可能性が高まるため、MRIはとても重要です。また、MRIなら神経や椎間板のダメージも一緒に調べられるので、分離症の進行や合併症のリスクも分かります。
早く診断して治療を始めることが、分離症の改善につながるため、MRIはとても役立つ検査です!
治療
スポーツの休止、コルセットによる安静、体幹トレーニング、胸郭、股関節の柔軟性の獲得(ストレッチ)が重要です。
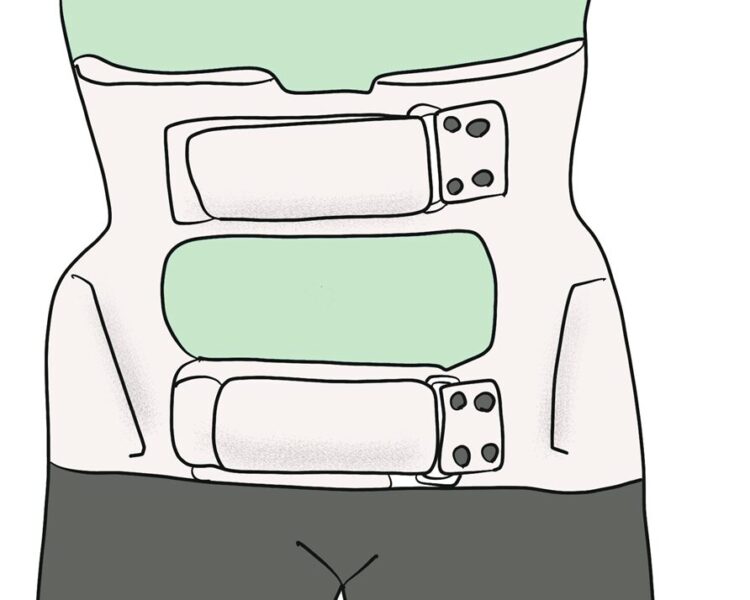
予防策
腰椎分離症が無事に治っても4人に1人が再発するといわれています。
治療が終了した後も、体幹、股関節の柔軟運動の継続が大切です。
腰椎分離症が治ったあとも運動中だけコルセットを巻いておくことも有用です。
参考文献:腰椎分離症のミカタ 文光堂
競技指導者・保護者の皆さまへ
腰椎分離症は、繰り返しの負担による「疲労骨折」です。スポーツのやり過ぎが大きな原因となるため、適切な休養と練習の工夫が不可欠です。
スポーツ庁のガイドラインでは、以下のようなポイントが推奨されています。
- 週2日以上の休養日を設ける
- オフシーズンを作る(年間を通じて負荷をかけすぎない)
- 1日の練習時間は2時間程度にする
成長期の子どもたちの骨はまだ未熟であり、過度な負担は腰椎分離症の発症につながります。この疾患は進行すると「腰椎すべり症」になり、将来、慢性的な腰痛の原因となる可能性があります。
結果を追求することは大切ですが、子どもたちがスポーツを長く続け、健康な体を維持できるよう、合理的かつ効率的な練習を心がけましょう。スポーツを通じて、心と体の成長を支えていただければと思います。
Q and A
Q.腰椎分離症が完成(骨がくっつかなかったら)したら、すべってくるのでしょうか?
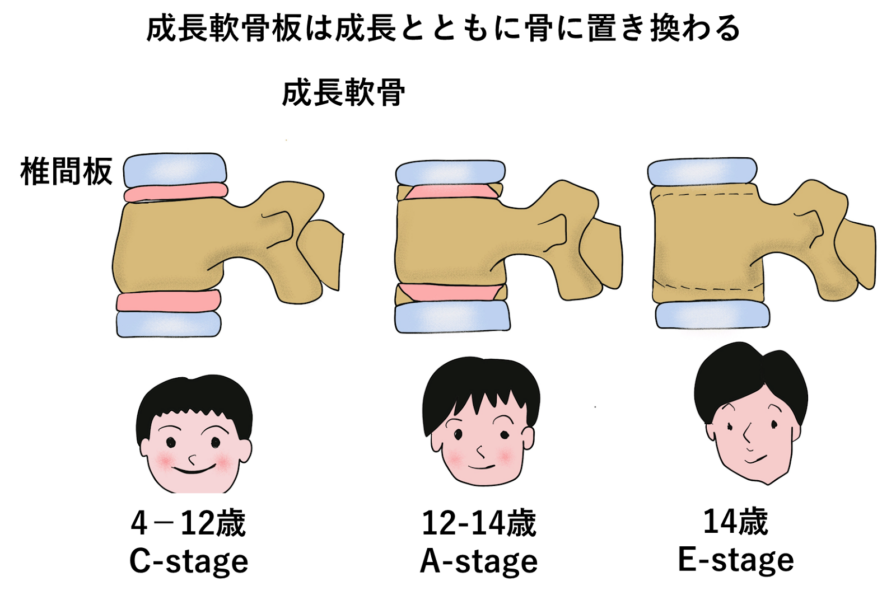
A.腰椎の発育期には、椎体と椎間板の間に**成長軟骨板(ピンク)が存在します。成長軟骨板は成長とともに骨へと置き換わりますが、椎間板に比べて強度が低いため、分離症が完成した時点で成長軟骨板が残っていると、成長期にすべり症へ進行するリスクがあります。
12歳まで(C-stage)に分離が完成した場合、6年後に約80%がすべり症を発症し、A-stageで分離が完成した患者の約11%も、6年後にすべり症を発症したと報告されています。一方、E-stageで分離が完成した場合、成長期にすべりが進行するリスクはほとんどありません。
また、成長期にすべりが発生しなかったとしても、分離症が完成していると椎間板への負担が増し、中高年期になると椎間板の劣化が進み、腰椎すべり症を発症するリスクが高まります。 そのため、成長期の適切な管理が、将来の腰の健康を守るために重要なのです。
スポーツ障害の代表的な疾患
首・頸部
バーナー症候群
- 症状: 首から肩にかけての電撃のような痛み、一時的なしびれや腕の脱力感
- 原因・病態: タックル時の衝撃で神経が圧迫される
- 診断: 症状の持続時間や頻度を確認
- 治療: アイシング、安静、神経回復のためのリハビリ
- 予防策: 首や肩周りの筋力強化、正しいタックルフォーム
頸部損傷(頚髄損傷・頸椎損傷)
- 症状: 首の激しい痛み、手足のしびれや麻痺、筋力低下
- 原因・病態: タックルやスクラム時の強い衝撃
- 診断: X線、CT、MRIで損傷の確認
- 治療: 装具固定、リハビリ、重症例では手術
- 予防策: 首周りの筋力強化、適切なフォームでのプレー、衝撃を最小限にする防具の使用
肩
肩インピンジメント症候群
- 症状: 肩を上げると痛い、スマッシュやサーブ時の違和感
- 原因・病態: 肩の腱が圧迫され炎症が起きる
- 診断: 肩の動きやMRIで確認
- 治療: アイシング、リハビリ、ストレッチ、必要に応じて手術
- 予防策: 肩周りの筋力強化、正しいフォームの習得
野球肩
- 症状: ボールを投げると肩が痛む、肩が動かしにくい
- 原因・病態: 投げすぎによる肩の負担
- 診断: 肩の動きやMRIで確認
- 治療: 肩を休める、リハビリ、手術の可能性
- 予防策: 正しいフォーム、肩のストレッチや筋トレ
肩の脱臼
- 症状: 肩が外れる感覚、強い痛みと可動域の制限、肩の変形
- 原因・病態: タックルや転倒時の衝撃で肩関節が脱臼
- 診断: X線やMRIで脱臼の程度を確認
- 治療: 整復処置(肩を元の位置に戻す)、再発防止のためのリハビリと筋力強化
- 予防策: 肩周りの筋力トレーニング、正しい転倒方法の習得
肩の脱臼後の固定方法について
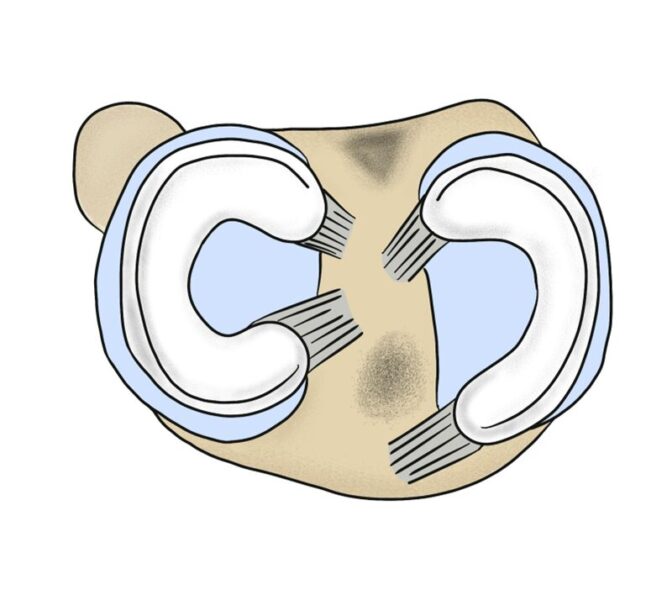
肩関節脱臼は、スポーツや転倒で起こりやすく、適切な固定が再発予防に重要です。当院では、医学的根拠に基づいた治療を行い、再脱臼のリスクを最小限に抑えることを目指しています。
肩を脱臼した後の腕の固定には、以下の2つの方法があります。
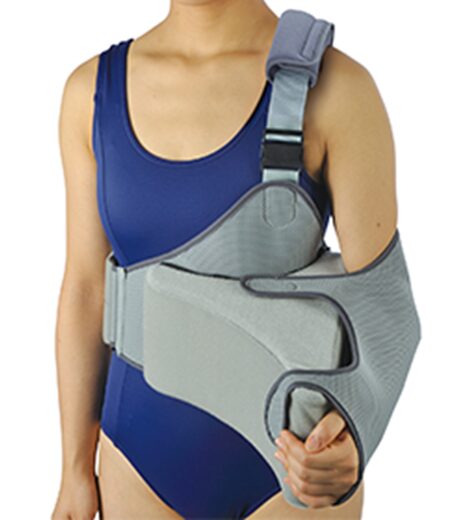
内旋位固定(従来の方法)
→ 腕を体の前に抱える姿勢(手のひらが体のほうを向く)
外旋位固定(新しい方法)
→ 腕を軽く外側に開いた姿勢(手のひらをやや前に向ける)
ItoIら(2007年, JBJS Am.)の研究によると、外旋位固定のほうが再脱臼を防ぎやすいことが示されています。
| 固定方法 | 再脱臼率 |
|---|---|
| 内旋位固定(腕を前に抱える) | 21% |
| 外旋位固定(腕を軽く外に開く) | 34% |
このため、当院では再脱臼を防ぐ可能性が高い「外旋位固定」を推奨しています。
肘
野球肘
- 症状: 肘の内側や外側が痛む、肘が曲げにくい
- 原因・病態: 投げすぎによる肘への負担
- 診断: X線やMRIで詳しく検査
- 治療: 投球を控え、リハビリ、手術の可能性
- 予防策: 投球回数の管理、肘のストレッチと筋トレ
テニス肘(上腕骨外側上顆炎)
- 症状: 肘の外側が痛む、ラケットを握ると痛みが増す
- 原因・病態: 繰り返しのスイング動作による筋肉や腱の炎症
- 診断: 触診や超音波検査
- 治療: 安静、ストレッチ、アイシング、必要に応じて注射
- 予防策: 前腕の筋力強化、グリップやフォームの見直し
手・指
スキーヤー母指(母指内側側副靭帯損傷)
- 症状: 親指の付け根の痛みと腫れ、力が入りにくい
- 原因・病態: スキーの転倒やボールスポーツでの負傷
- 診断: X線で骨折の有無を確認
- 治療: テーピングや装具固定、重症例は手術
- 予防策: 正しいグリップの習得、手を保護するグローブの使用
槌指(マレットフィンガー)
- 症状: 指の第一関節が伸ばせなくなる、指の腫れ
- 原因・病態: ボールが指先に当たり伸筋腱が損傷
- 診断: X線で骨折の有無を確認
- 治療: スプリント固定、重症例は手術
- 予防策: 指の保護、正しいボールキャッチ技術
腰
腰痛
- 症状: 腰が痛む、前かがみや反ると痛い
- 原因・病態: 腰への負担、筋肉の疲れや炎症
- 診断: X線やMRIで確認
- 治療: ストレッチ、体幹トレーニング
- 予防策: 体幹強化、正しい姿勢
腰椎椎間板ヘルニア
- 症状: 腰が痛い、足がしびれる、立ったり座ったりがつらい
- 原因・病態: 椎間板が変形し神経を圧迫
- 診断: MRIやCTで確認
- 治療: リハビリや薬、重症なら手術
- 予防策: 体幹を鍛える、正しい姿勢
ランナー膝(腸脛靭帯炎)
- 症状: 膝の外側が痛む、走行距離が増えると痛みが悪化
- 原因・病態: ランニング時の繰り返しの負荷、筋力のアンバランス
- 診断: 触診と運動負荷テスト
- 治療: アイシング、ストレッチ、フォーム改善
- 予防策: 太ももや臀部の筋力トレーニング、適切なランニングシューズ
半月板損傷
- 症状: 膝の痛みや腫れ、膝が伸びにくい
- 原因・病態: 急な方向転換やジャンプ時の負担
- 診断: MRIで詳しく評価
- 治療: ヒアルロン酸注射やリハビリ。重症は関節鏡手術。
- 予防策: 太ももやふくらはぎの筋力強化
すね
シンスプリント
- 症状: すねの内側が痛む、走ると悪化
- 原因・病態: 繰り返しのランニングによる炎症
- 診断: X線で疲労骨折の有無を確認
- 治療: 安静、ストレッチ、靴やインソールの見直し
- 予防策: クッション性の高いシューズ、練習量の調整
脛骨疲労骨折
- 症状: すねの深部が痛む、休んでも痛みが持続
- 原因・病態: 過度な負荷による骨の疲労
- 診断: MRIや骨シンチグラフィー
- 治療: 安静、装具使用、リハビリ
- 予防策: 適切なトレーニング管理
足首・足
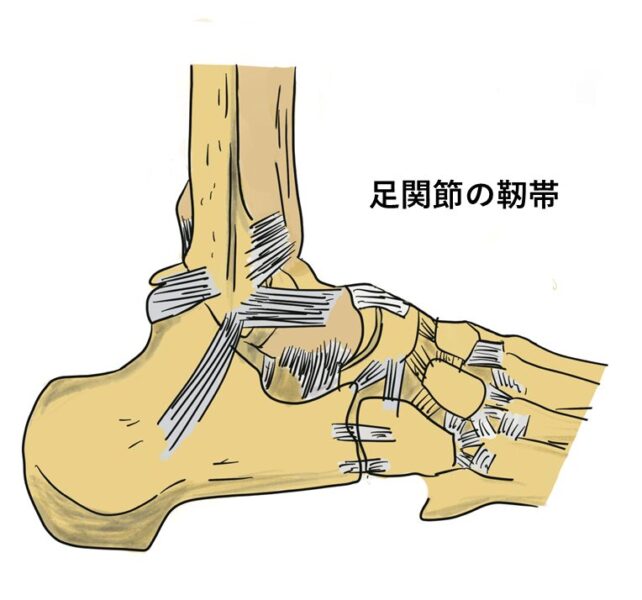
足関節捻挫(靭帯の損傷)
- 症状: 足首の腫れと痛み、歩行困難
- 原因・病態: 急な方向転換や接触プレーで靭帯損傷
- 診断: X線やMRIで損傷の程度を確認
- 治療: ギプスシーネ固定、装具療法
- 予防策: ストレッチと筋トレ、テーピング使用
足底筋膜炎
- 症状: かかとや土踏まずの痛み、朝の一歩目が痛い
- 原因・病態: ランニングによる負担、アーチの低下
- 診断: MRIで炎症確認
- 治療: アイシング、インソール使用
- 予防策: クッション性のあるシューズ、足裏のストレッチ
アキレス腱炎・周囲炎
- 症状: アキレス腱付近の痛みと腫れ、朝のこわばり
- 原因・病態: 繰り返しのランニングやジャンプによる負担
- 診断: 触診、超音波検査で炎症を確認
- 治療: アイシング、ストレッチ、適切なシューズの使用
- 予防策: ウォーミングアップとクールダウン、ふくらはぎの筋力強化
疲労骨折(中足骨・踵骨・舟状骨)
- 症状: 走行中や運動後の鈍い痛み、休んでも痛みが続く
- 原因・病態: 繰り返しの衝撃で骨に亀裂が入る
- 診断: X線やMRIで骨折部位を確認
- 治療: 安静、装具の使用、練習量の調整
- 予防策: 骨への負担を軽減するシューズ選び、適切なトレーニング計画
肉離れ
肉離れとは、筋肉が縮む際に引き伸ばされて起こる筋損傷のことです。主にスポーツ中に発生し、損傷の部位や重症度によって分類されます。
肉離れの分類
重症度による分類
| 分類 | 症状 |
|---|---|
| 1度 | 軽度の断裂(筋肉の微細な損傷) |
| 2度 | 部分断裂(筋線維が一部切れている) |
| 3度 | 完全断裂(筋肉が完全に断裂し、手術が必要なことも) |
部位による分類
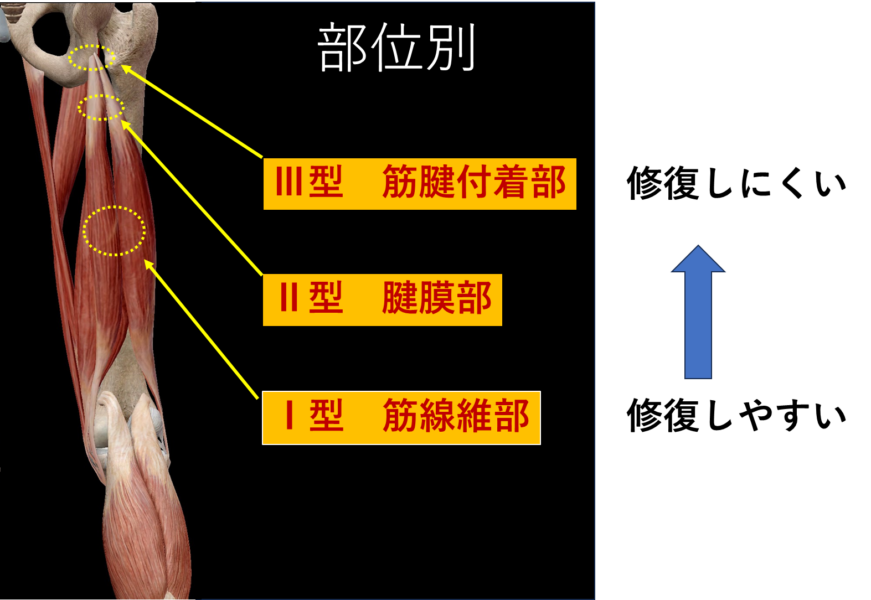
| 分類 | 損傷部位 |
|---|---|
| Ⅰ型 | 筋線維部(筋肉の中心部分) |
| Ⅱ型 | 腱膜部(筋肉と腱の移行部分) |
| Ⅲ型 | 筋腱付着部(腱が骨につく部分) |
治療方法
- 基本的に安静とリハビリテーションが中心
- まれに重症例(3度)では手術が必要になる場合もある
リコンディショニング(再発予防)
再発を防ぐためには、適切なリハビリと筋力強化が重要です。
- 遠心性筋力トレーニング(例:ノルディックハムストリングス)
- Ⅱ型・Ⅲ型は定期的なMRIで再評価が必要
肉離れの治療とリハビリの流れ
肉離れの治療は、急性期と回復期(急性期以降)に分けて適切に進めることが重要です。無理をすると再発のリスクが高まるため、段階的にリハビリを行います。
急性期(安静時の自発痛がなくなるまで)
目標:日常生活や歩行姿勢の改善を目指す
対応
- 痛みが強い場合は松葉杖の使用を考慮し、無理な負荷をかけない
- 患部を冷やし、腫れや炎症を抑える(RICE処置:Rest・Ice・Compression・Elevation)
急性期以降(痛みが軽減した後の回復期)
目標:筋力と可動域の回復、再発予防
▶ 可動域の回復
- 温熱療法
- 他動的な可動域訓練(理学療法士による補助で関節を動かす)
- 徐々に自動運動を開始(自分で関節を動かす)
- 痛みのない範囲でストレッチ(※ストレッチで痛みが残る場合は無理をしない)
▶ 筋力回復のトレーニング
- 自重による軽い運動
- 自転車漕ぎ
- ストレッチが可能になったら、徐々に筋力トレーニングを開始
スポーツ復帰の目安
以下の痛みが完全になくなったことを確認した上で復帰する。
ストレッチ時の痛みなし
押したときの痛みなし(圧痛なし)
抵抗をかけたときの痛みなし
無理な復帰は再発のリスクを高めるため、段階的に強度を上げながら慎重に復帰を目指しましょう。
肉離れが起きやすい部位
大腿四頭筋の肉離れ
- 症状: 太ももの前側(大腿四頭筋)に急激な痛み、腫れや内出血が出ることも
- 原因・病態: 急激なダッシュやキック、ジャンプ時の過負荷
ハムストリングスの肉離れ
- 症状: 太ももの裏側(ハムストリングス)に突然の鋭い痛み、歩行困難になることも
- 原因・病態: 短距離走やジャンプ動作で過剰に筋肉が伸ばされる
ふくらはぎの肉離れ(テニスレッグ)
- 症状: ふくらはぎの突然の痛み、筋肉の断裂感、歩行困難
原因・病態: 急激なダッシュやジャンプ、ストップ動作でふくらはぎの筋肉が損傷

執筆者中村 公一
院長 / 整形外科専門医
親切・思いやりの心を大切にし、整形外科の専門知識を活かして地域の皆様の健康を支えたいと考えております。お気軽にご相談ください。
- 経歴
- 津高等学校 卒業 / 富山大学薬学部 卒業 / 富山大学医学部 卒業 / 三重大学大学院医学系研究科 修了 / 三重大学附属病院 /名張市立病院 / 松阪市民病院 / 函館共愛会病院 / おおすが整形外科 / 元八事整形外科・形成外科 / ひのとり整形在宅クリニック など
- 保有資格
- 医学博士 / 日本整形外科学会認定 整形外科専門医 / 日本整形外科学会認定 リウマチ医 / 日本整形外科学会認定 スポーツ医 / 日本整形外科学会認定 リハビリテーション医 / 日本整形外科学会認定 脊椎脊髄病医 / 日本関節病学会 Coolief 疼痛管理用高周波システム講習プログラム 修了 / 日本医師会認定 産業医 / 身体障害者福祉法指定医 / 難病指定医
- 所属学会
- 日本整形外科学会 / 日本関節病学会

