骨粗鬆症(こつそしょうしょう)は、骨密度が低下し、骨がもろくなり、骨折しやすくなる病気です。特に50代以降の女性や高齢者に多く見られ、放置すると寝たきりの原因になることもあります。骨折を予防するためには、早めの検査と適切な治療が重要です。
こんな症状はありませんか?
- 背が縮んだ気がする
- 背中や腰が曲がってきた
- ちょっとしたことで骨折しやすい
- 腰や背中の痛みが続いている
このような症状がある方は、骨粗鬆症の可能性があります。当院では、新しい骨密度測定を用いた診断を行い、適切な治療プランをご提案します。
骨粗鬆症の診断
骨粗鬆症の診断基準
骨粗鬆症は、過去の骨折歴と骨密度測定の結果をもとに診断されます。
| 診断基準 | 詳細 |
| ① 軽微な外力での骨折 | 胸椎・腰椎・大腿骨近位部で1回でも骨折経験がある場合 |
| ② 骨盤・上腕・手首の骨折 + 骨密度低下 | 過去に骨折歴があり、骨密度が80%未満の場合 |
| ③ 骨折歴なし + 骨密度低下 | 腰椎・大腿骨の骨密度が70%以下の場合 |
※軽微な外力とは?
立った状態からの転倒や、それ以下の衝撃による骨折を指します。
当院の骨密度検査(DEXA法)
当院では、日本骨粗鬆症学会推奨の「DEXA(デキサ)法」を導入しています。
検査の特徴
- 約10分で終了!痛みのない簡単な検査
- 腰椎と大腿骨の骨密度を高精度で測定
- 骨粗鬆症の早期発見・治療効果判定に最適
こんな方に骨密度検査をおすすめします
- 女性55歳以上・男性60歳以上の方
- 家族に大腿骨骨折歴や骨粗鬆症の方がいる
- 腰や背中の痛みがある
- 身長が縮んだ・姿勢が悪くなったと感じる
検査は短時間で痛みもありませんので、安心して受診ください。
骨粗鬆症の治療
骨粗鬆症の治療は、食事療法・運動療法・薬物療法の3本柱で行います。
食事療法 – 骨を強くする栄養素を摂取
| 栄養素 | 役割 | 多く含まれる食品 |
| カルシウム | 骨の主成分 | 牛乳・乳製品、小魚、緑黄色野菜、大豆製品 |
| ビタミンD | カルシウムの吸収を助ける | 鮭、ウナギ、サンマ、きのこ類 |
| タンパク質 | 骨や筋肉の材料 | 肉、魚、卵、乳製品 |
ビタミンDは日光浴(1日15分)でも生成されるので、適度に外に出ましょう!
運動療法・転倒予防 – 骨を丈夫にし、転倒リスクを減らす
おすすめの運動
- 1日30分のウォーキング(週3回以上)
- 背筋強化運動(1日10回、週5回) → 背骨の骨折予防に効果的!
- 柔軟体操・筋力バランス訓練
運動方法については、当院でご相談ください!
薬物療法 – 骨密度を高め、骨折リスクを低減
骨粗鬆症の進行を抑えるため、以下の薬剤を患者さまの状態に応じて使用します。
ビスホスホネート薬(第一選択薬)
効果
骨の吸収を抑え、骨密度を向上(3年間で腰椎の骨密度は約10%増加、大腿骨近位部は約3-6%の骨密度の増加)。骨折リスクを60%抑制。
注意点
長期使用(5年以上)で、非定型骨折・顎骨壊死のリスクが上昇するため、定期的な骨代謝マーカーのモニタリングが必要。
SERM(サーム)
効果
閉経後の女性に多く使用。骨密度を上昇させ、胸腰椎圧迫骨折を予防する。
注意点
大腿骨近位部の骨折には効果が限定的。顎骨壊死や非定型骨折のリスクが低いため、中高齢の女性によく使用する。
抗RANKL抗体(プラリア)
効果
破骨細胞の働きを抑え、骨密度を高める。6カ月に1回の注射製剤で管理がしやすい。
注意点
低カルシウム血症のリスクがあるため、ビタミンDやカルシウム製剤を併用。プラリアは中止後の管理を適切に行わないと、急激な骨密度の低下や骨折のリスクが高まるため注意が必要です。休薬時には骨量減少を防ぐため、他の薬剤へ切り替えます。
活性型ビタミンD(エディロール、アルファカルシドール)
効果
腸管からのカルシウム吸収を促進。ビスホスホネートやSERMと併用することが多い。
注意点
高カルシウム血症や尿路結石のリスクがあるため、定期的な採血検査が必要。
テリパラチド(テリボン)
テリボンには、2つの投与方法があります。
| 投与方法 | 特徴 | メリット |
| 週1回の医療機関での注射 | クリニックで医師・看護師が注射を実施 | 医療スタッフの管理のもと、安全に投与できる |
| 週2回の在宅自己注射 | 自宅で患者さま自身が注射を実施 | 通院回数を減らし、自宅で治療を継続できる |
- 医療機関での注射は、「注射に不安がある」「自己注射が難しい」という方におすすめです。
- 在宅自己注射は、医師の指導のもと、ご自身で注射を行う方法で、通院の負担を減らすことができます。
効果
骨形成を促し、骨密度上昇・骨質改善・骨折予防効果が高い。特に骨折リスクの高い患者さんに推奨。
注意点
生涯で2年間までの使用制限があり、医師の管理のもとで治療が必要。
イベニティ(抗スクレロスチン抗体)
イベニティ(一般名:ロモソズマブ)は、骨形成を促進しながら骨吸収を抑制する、2つの作用を持つ新しい骨粗鬆症治療薬です。特に、骨折リスクが極めて高い患者さまに推奨されます。
効果
- 骨密度の増加 – 骨を作る働きを促進し、骨密度を向上させる
- 骨折リスクの大幅な低減 – 椎体骨折(背骨の骨折)のリスクを約70%減少
- 骨折治癒促進効果 – 骨折後の回復を早める効果があるため、骨折を経験した患者さまにも適した治療法
- 1年間の治療プログラム – 1カ月に1回、計12回の注射を医療機関で実施
投与方法
| 投与方法 | 特徴 |
| 月1回の注射(12カ月間) | 医療機関で投与を受ける必要がある |
治療後の継続治療
イベニティの投与は1年間の限定治療のため、治療完了後はビスホスホネート薬やプラリアなどの骨吸収抑制薬に切り替え、治療を継続することが推奨されます。
注意点
- 心血管疾患(心筋梗塞・脳卒中)の既往がある方には使用不可
- 治療完了後は、他の薬剤に移行しないと骨密度が低下する可能性がある
「骨折を経験した方」「骨密度が極めて低い方」「従来の治療で効果が不十分だった方」に特におすすめの治療法です。
薬物療法のまとめ
| 薬剤 | 効果 | 対象者 |
| ビスホスホネート薬 | 骨の吸収を抑え、骨密度を向上 | 高齢の方の第一選択薬 |
| SERM(サーム) | 閉経後の女性に適応、骨密度を上昇 | 50〜60代の女性向け |
| 抗RANKL抗体(プラリア) | 破骨細胞を抑え、骨密度を増加 | 高齢の方で骨折リスクが高い場合 |
| 活性型ビタミンD | カルシウムの吸収促進 | 若年層から高齢者まで広く使用 |
| テリパラチド(テリボン) | 骨形成を促進し、骨密度を上昇 | 骨折リスクがきわめて高い方 |
| 抗スクレロスチン抗体(イベニティ) | 骨の形成促進・骨吸収抑制 | 骨折リスクがきわめて高い方 |
治療方針は骨密度、採血検査(骨代謝マーカー)、過去の骨折歴、ご予算などを総合的に判断して決定しています。
骨粗しょう症治療の特徴
骨密度検査で早期発見・予防
骨折リスクを評価し、患者さんに合った治療を提案します。
血液検査で骨の状態をチェック
骨の代謝(作り替えのバランス)を調べ、効果的な治療につなげます。
定期検査で治療効果を確認
骨密度や副作用の有無を定期的にチェックし、安全に治療を続けます。
患者さんの継続をサポート
治療のモチベーションを維持できるよう、わかりやすく説明します。
新しい注射製剤も使用
効果の高い治療薬を取り入れ、骨を強くするサポートをします。
※骨粗しょう症は「コツコツ続ける」ことが大切!
無理なく続けられる治療を一緒に考えます。気になる方は、お気軽にご相談ください!
よくある質問
Q.骨密度検査結果の見方がわかりません。
YAM値(Young Adult Mean)とは、20~30代の健康な人の平均骨密度を100%とした場合に、自分の骨密度がどのくらいの割合かを示す数値です。
骨の健康状態を把握するための重要な指標で、日本の骨粗鬆症診断基準では、このYAM値が広く使われています。
YAM値の基準(日本の骨粗鬆症診断基準)
YAM値の数値によって、骨の健康状態が分類されます。
| YAM値(%) | 骨の状態 | 説明 |
| 80%以上 | 正常 | 骨密度は十分に保たれている |
| 70~80%未満 | 骨量減少(骨粗鬆症予備軍) | 骨密度が少し低い状態(注意が必要) |
| 70%未満 | 骨粗鬆症 | 骨密度が低く、骨折のリスクが高い |
- YAM値が70%未満の場合、骨粗鬆症と診断され、治療が推奨されます。
- YAM値が80%以上の方は正常ですが、年齢とともに骨密度が低下するため、定期的な検査が大切です。
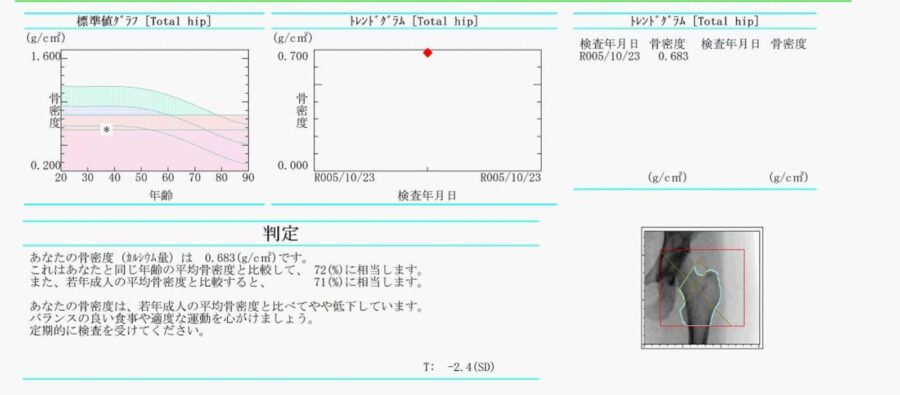
症例:30歳代女性
左大腿骨頸部の若年成人の平均の骨密度と比べ72%(YAM値)と骨量減少と診断しました。現時点では薬物療法の適応ではなく、食事療法(ビタミンD、カルシウムを含む食事の摂取)、運動療法を指導しました。女性は50歳以降、骨密度の低下が予想されますので注意が必要です。
Q. YAM値が正常でも、骨折のリスクはある?
YAM値が正常でも「骨質(骨の内部の構造)」が弱いと、骨折しやすいことがあります。 特に、高齢者やステロイドを使用している方は注意が必要です。
Q. YAM値が70%以上でも、油断しない方がいい?
70~80%の「骨量減少」の方は、まだ骨折リスクは低いですが、生活習慣を見直さないと骨粗鬆症に進行する可能性があります。 予防を意識しましょう!
Q. 骨密度検査はどのくらいの頻度で受けるべき?
50歳以上の方は1年に1回の検査が推奨されます。骨粗鬆症の治療中の方は、6カ月に1回の測定を推奨しています。
Q. 顎骨壊死(がっこつえし)とは?
ビスホスホネートを長期間使用していると、 ごくまれに「顎骨壊死(がっこつえし)」という副作用が起こることがあります。
これは、抜歯などの後に 顎の骨がうまく治らず、傷口が長期間治らない状態 になることを指します。
顎骨壊死のリスクが高い人
- ビスホスホネートを3年以上飲んでいる
- ステロイドを併用している(プレドニゾロンなど)
- 糖尿病や歯周病がある
- 喫煙している
ただし、ビスホスホネートを服用している人全員に起こるわけではなく、ごく一部の方に起こる可能性があるものです。
Q. ビスホスホネート薬を服用中ですが、歯科で抜歯が必要と言われました。休薬は必要でしょうか?
基本的に休薬は不要です!
最近の研究によると、 「ビスホスホネートを休薬しても、顎のトラブル(顎骨壊死)のリスクが減るわけではない」 ことが分かっています。そのため、 抜歯のために薬をやめる必要はない というのが最新の見解です。
ただし、 以下のようなケースでは注意が必要です。
| 状況 | 休薬の必要性 |
| 飲み薬(アレンドロン酸・リセドロン酸など)を3年未満 | 休薬不要!そのまま抜歯OK |
| 飲み薬を3年以上飲んでいる / ステロイドを併用している | 歯科医・主治医と相談(場合によっては休薬を考慮) |
| がん治療で点滴のビスホスホネートを使っている | 休薬を考慮(リスクが高いので慎重に) |
ほとんどの方は休薬せずに抜歯できますが、長期間使用している方や特別な治療を受けている方は、歯科医と相談するのが安心です!
休薬が必要ない理由
「薬を飲んだまま抜歯をしても大丈夫なの?」と疑問に思う方もいるかもしれませんが、 最近の研究では、休薬しても抜歯後の顎骨壊死(顎の骨のトラブル)が減るわけではない ことが分かっています。
むしろ、ビスホスホネートを休薬すると、骨粗鬆症が進行し、骨折のリスクが上がる可能性があります。
また、抜歯を先延ばしにすることで、 虫歯や歯周病が悪化し、より大きな問題を引き起こすこともある ため、 「薬を飲んでいるから」といって抜歯を避けるのは逆効果 になることがあります。
「薬剤関連顎骨壊死の病態と管理: 顎骨壊死検討委員会ポジションペーパー2023」を参考にしています。
Q. ビスホスホネートを服用している場合、抜歯をするときに気をつけることは?
休薬する必要がなくても、 抜歯の前後で注意すべきポイント があります!
- 歯科医院で「ビスホスホネートを飲んでいる」と伝える!
- 抜歯前に歯の汚れをしっかり落とし、口の中を清潔にする
- 抗生物質をしっかり飲む
抜歯の前に歯周病などがある場合は早めに治療しておくことも大切です!

執筆者中村 公一
院長 / 整形外科専門医
親切・思いやりの心を大切にし、整形外科の専門知識を活かして地域の皆様の健康を支えたいと考えております。お気軽にご相談ください。
- 経歴
- 津高等学校 卒業 / 富山大学薬学部 卒業 / 富山大学医学部 卒業 / 三重大学大学院医学系研究科 修了 / 三重大学附属病院 /名張市立病院 / 松阪市民病院 / 函館共愛会病院 / おおすが整形外科 / 元八事整形外科・形成外科 / ひのとり整形在宅クリニック など
- 保有資格
- 医学博士 / 日本整形外科学会認定 整形外科専門医 / 日本整形外科学会認定 リウマチ医 / 日本整形外科学会認定 スポーツ医 / 日本整形外科学会認定 リハビリテーション医 / 日本整形外科学会認定 脊椎脊髄病医 / 日本関節病学会 Coolief 疼痛管理用高周波システム講習プログラム 修了 / 日本医師会認定 産業医 / 身体障害者福祉法指定医 / 難病指定医
- 所属学会
- 日本整形外科学会 / 日本関節病学会

